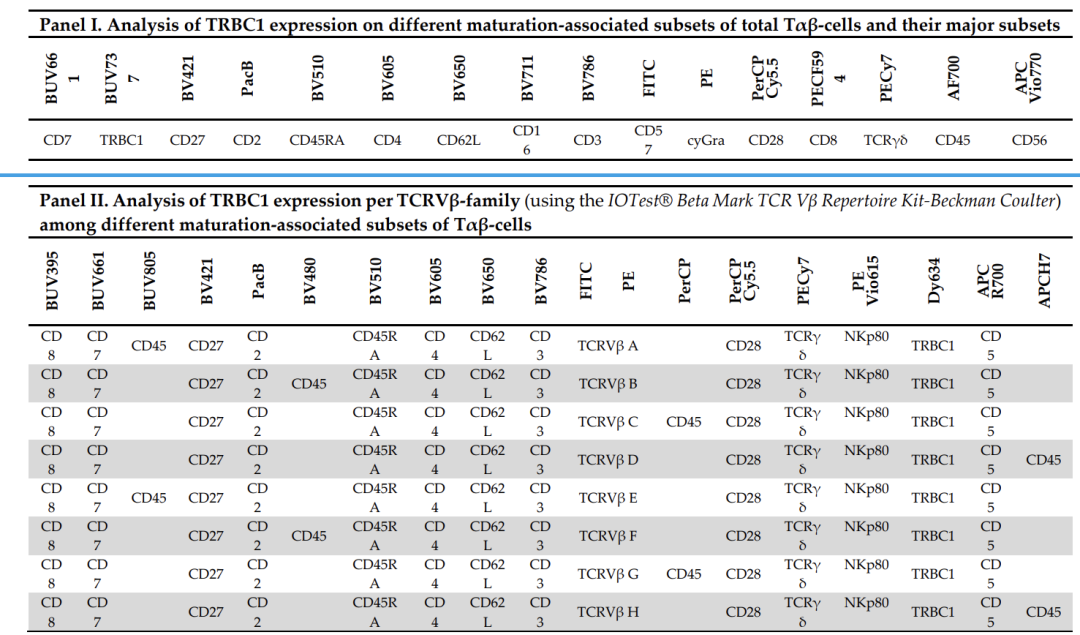
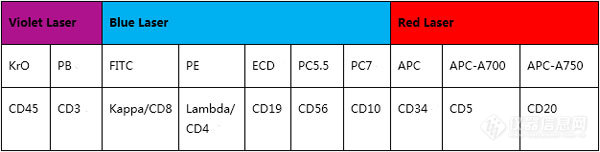
【FCM指南与共识】流式细胞术的临床应用专家共识
文章来源:中华检验医学杂志, 2023,46(08):792-801.作者:国家医学检验临床医学研究中心(中国医科大学附属第一医院) 中华医学会检验医学分会 国家卫生健康委临床检验中心 中华检验医学杂志编委会摘要流式细胞术在临床血液及免疫相关疾病的精准诊治中具有重要作用。随着流式细胞仪普及程度的不断提高,临床实验室开展流式细胞术检测,服务临床诊疗的能力和水平也逐渐提升。为适应流式细胞术临床应用的进展和需求,加强质量控制,结合近年来国内外相关领域研究进展,对2013年发表的《流式细胞术的临床应用共识》进行更新,制定此共识。随着医学的进步及疾病精准化诊治需求的增加,我国临床实验室流式细胞仪的普及水平得到提高,开展流式细胞术检测服务临床诊疗的能力和水平亦不断提升。为适应流式细胞术临床应用的进展和临床检验需求的更新,我们延续2013年《流式细胞术临床应用的建议》[ 1 ]的编写初衷,并在此前版本的基础上,经专家组讨论,适时对相应内容进行修订和扩增。本共识由国家医学检验临床医学研究中心、中华医学会检验医学分会、国家卫生健康委临床检验中心及中华检验医学杂志编委会组织专家进行讨论撰写并发布。一、流式细胞仪及器材的准备(一)流式细胞仪的选择2017年12月,我国颁布《流式细胞仪》国家行业标准[ 2 ],规定了流式细胞仪的产品分类、技术要求、试验方法及使用方法等。在临床检验工作中,应选择有临床注册证的流式细胞仪,满足检测灵敏度和收集速率等的要求;根据检测项目所需参数,确定适宜激光器和检测器,使其检测参数与临床使用的荧光抗体匹配;考虑操作的简便性和兼容性,以及未来可升级满足新检测需求的空间;兼顾临床实验室场地、仪器维护、人员培训、试剂和耗材供应稳定性、售后服务等因素。(二)流式细胞仪的设置1.仪器质控:流式细胞仪的仪器性能与检测结果准确与否密切相关。为保证仪器运转正常,每日开机流程后应运行仪器的质控微球等,保证仪器处于最佳性能状态,变异系数小于仪器软件中的可接受范围。如有可接受范围外的偏离,应及时进行校准和维修。2.仪器维护:(1)环境温湿度可影响激光器、光纤和棱镜等光学元件,使用时可参考仪器说明书推荐的温湿度,推荐室温18~25 ℃;(2)灰尘可损伤激光器和光学元件,降低检测的灵敏度,日常工作中注意仪器的整洁,清洁频率依据环境而定;(3)使用1%的次氯酸或75%医用乙醇每日清洁进样针,宜定期(或按需)清洁流动室,避免黏性大和聚集成团的细胞堵塞进样针;(4)过滤器影响荧光信号的稳定性和压缩空气的供应,在需要时排除气泡并定期更换;(5)鞘液桶、废液桶需维持密闭性,定期清洁和更换;(6)电脑数据定期备份,存储数据不超过硬盘的一定容量,避免损坏和拖慢系统性能;(7)定期对仪器性能进行全面评估、校准和保养,并应出具书面报告。3.补偿设置:传统的多色流式细胞仪存在荧光溢漏,合适的补偿是获得可靠数据的关键[ 3 , 4 , 5 ]。(1)补偿对照可以使用新鲜血细胞制品(更贴近待检测细胞)和商品化的荧光微球(操作简便)。使用荧光微球建立的补偿,宜用待检细胞进行优化;(2)如流式细胞仪具备“自动补偿”功能,可采用自动补偿进行条件设置并进一步手动优化;(3)同一通道检测的相似荧光,建立补偿时不能互相替代,如PE-Cy5、PerCP、PerCP-Cy5.5等,应分别建立补偿;(4)补偿设置的染色处理过程宜与待测项目一致,细胞膜染色和经过固定、破膜的胞浆(或胞核)染色会有不同,建议分别设置补偿;(5)补偿矩阵并非永久适用,当建立新的实验或仪器性能出现允许范围外的变化,应重新建立补偿。(三)移液器、离心机、标本前处理系统等的维护及定期校准上述仪器除日常清洁维护,应按照实验室认可标准(例如ISO15189)的相关要求,定期对不同量程的移液器、离心机和标本前处理系统的性能进行全面评估和校准,并出具书面报告。共识1 临床检测选用的流式细胞仪应有国家有关机构核发的注册证。建议根据临床实验室及流式细胞术检测项目的特点,选择技术性能符合使用要求的流式细胞仪,宜同时考虑相关技术培训及售后服务等。流式细胞仪的使用应注意每次检测过程中的仪器质量控制,应按要求进行维护保养和校准评估。流式细胞术检测相关的器材也应注意日常清洁维护和定期校准评估。推荐强度:强烈建议。二、流式细胞术检测试剂(一)荧光抗体的选择和搭配流式细胞术使用的抗体应符合国家相关标准[ 6 ]。在搭配多色抗体组合时需要考虑[ 5 ]:(1)流式细胞仪的检测通道特性:根据流式细胞仪的配置,选择可使用的荧光抗体;(2)荧光染料本身的强弱、荧光标记物的稳定性、荧光素分子大小、荧光抗体克隆号等,例如同一荧光标记物,不同克隆号抗体对某些抗原的检测效果也会出现差异[ 7 , 8 ];(3)待测抗原表达强弱:弱表达抗原选择强荧光标记,强表达抗原可选择弱荧光标记;(4)尽量避免光谱重叠多的荧光染料搭配如PE-Cy5和APC等,对细胞共表达的抗原进行染色时,尽量避免选用串色和荧光溢漏大的通道[ 5 ]。(二)抗体的滴定设置通过抗体滴定计算染色指数(stain index,SI),判断荧光染色后阴性群和阳性群的分离效果,是确定最佳抗体使用浓度的重要方法。SI计算公式为:[中位荧光强度(median fluorescent intensity,MdFI)阳性群-MdFI阴性群]/(2× rSD阴性群)[ 5 ]。SI受荧光强度、抗原表达强度、抗体结合力及流式细胞仪设置等影响[ 5 ]。在更换抗体或抗体批号之前,宜进行抗体滴定以确定最佳浓度,避免因抗体浓度不合适,导致弱表达抗原检测不到或强抗原超出检测限。(三)对照的设置和选择选择适宜的对照是流式细胞术检测中正确获取和分析数据的基础[ 5 ]。“荧光减一”(fully stained minus one fluorochrome或fluorescence minus one,FMO)对照是目前确定阴性和阳性细胞群cutoff值的最佳对照,对于弱阳性或阳性细胞比较少的情况尤为适用,可排除交叉干扰等;同型对照可评估Fc受体或蛋白的交叉反应,排除非特异性染色。生物品对照如血液制品质控,可根据制品的cutoff值来确定检测样品的阴阳性。(四)其他试剂红细胞裂解是流式细胞术检测血液白细胞或骨髓有核细胞时不可或缺的过程[ 9 , 10 ],宜选择相应品牌的裂解液或自行配制。由于裂解液可对粒细胞和单核细胞等造成不同的影响,也会影响染色的效果[ 9 , 10 ],建议根据检测目的不同进行比对,择优选用。细胞的稀释、洗涤和重悬需使用缓冲液或稀释液[ 11 , 12 , 13 ],宜依据反应的最适pH值(如中性)、副作用(如磷酸盐缓冲液会导致一些激酶反应的抑制)、可能的络合作用、对光谱的吸收以及成本等进行选择[ 13 ]。日常工作中可选用商品化的缓冲液或PBS,依据检测目的确定是否添加胎牛血清/牛血清白蛋白,以及是否加入叠氮化钠用于保存。此外,细胞培养基和医用生理盐水等也可用作稀释液和缓冲液。不同于细胞表面(细胞膜)的染色,对细胞内(细胞浆或细胞核)的分子进行染色,需要经过“固定”(如甲醛等),保持目标抗原的位点和结构,再通过“破膜”(如Triton-X)使抗体进入细胞。不同品牌破膜剂对细胞内染色有不同程度的影响,建议根据检测效果进行比对,择优选用[ 14 ]。共识2 流式细胞术检测中,建议合理选择和搭配所需荧光抗体,通过滴定确定抗体使用的最佳浓度,并合理选择和设置对照;染色过程中,选择适宜的红细胞裂解液、缓冲液以及固定破膜剂。推荐强度:强烈建议。 三、标本的采集、存储、运输及制备(一)外周血标本(1)患者准备:流式细胞术检测同其他项目外周血采集无异,因脂血等会对检测结果造成影响,采血前尽量清淡饮食;(2)抗凝剂选择:同时进行白细胞分类和流式细胞术检测时,建议使用乙二胺四乙酸盐(EDTA)抗凝真空管进行标本采集,室温保存,尽快送检[ 15 ]。如进行T细胞功能的检测如IFN-γ分泌时,因EDTA可螯合钙离子,影响T细胞激活效果,建议采用肝素钠等抗凝。(二)其他标本骨髓标本、造血干细胞采集物的抗凝剂选择可以参照外周血。脑脊液标本一般不需要抗凝剂,渗出液性质的浆膜腔积液常有凝块,建议抗凝处理。因体液标本久置会导致细胞破裂,影响细胞计数、分类等检测结果,所以需要尽快送检。一般要求在采集后立即送检[ 16 ],如使用特殊保存剂,可以适当延长送检时间[ 17 ]。样品应离心浓缩调整细胞浓度后进行染色。对于淋巴结等组织标本,一般不需要抗凝剂,活检取材后应尽快送检。标本可经过物理研磨法和酶消化法获得单细胞悬液,调整细胞浓度后进行细胞染色。体外培养的细胞(如胞内细胞因子染色时,需刺激后加入蛋白转运抑制剂),根据细胞储存状态(冻存与否)、细胞特性(贴壁或悬浮),进行复苏或消化、洗涤,调整细胞浓度后染色。(三)标本制备流式细胞术标本的制备,需考虑新鲜度和检测项目的要求。(1)细胞浓度:一般不建议超过1×106 cells/ml(参照试剂说明书);(2)全血体积:一般建议50~400 μl[ 18 ];(3)活细胞染料:常规新鲜外周血可以不使用活细胞染料,但造血干细胞计数、白血病微小残留病(minimal residual disease,MRD)筛选与监测等,建议添加活细胞染料如7-AAD等,以去除死细胞的干扰;(4)细胞染色、固定与破膜:需考虑细胞膜染色、细胞浆染色和细胞核染色的区别,选择相应适宜的固定破膜剂;(5)染色温度:一般室温染色即可[ 18 ],但造血干细胞染色、使用某些固定破膜剂时,要求在融冰或4 ℃完成;一些特殊项目(如中性粒细胞吞噬二氢罗丹明辅助诊断慢性肉芽肿)需经过37 ℃孵育;(6)染色时间:受荧光抗体和染色体积影响,一般建议10~30 min[ 18 ]。根据目的抗原的位置分布不同(细胞膜、细胞浆和细胞核),染色时间不同,可依据说明书及检测需求,探索最优染色时间。另外,如染色体积在200 μl以上,可适当延长抗体孵育时间[ 18 ]。共识3 建议根据检测标本的种类及实验需求的差异,选择适宜的抗凝剂,采样后应尽快送检;样品制备时确保细胞浓度在合理的范围内,根据检测项目的特性,选择最优的染色方法和染色条件。推荐强度:建议执行。四、流式细胞术的临床应用(一)淋巴细胞亚群分析淋巴细胞亚群分析是目前流式细胞术临床应用范围最广泛的项目,可获得淋巴细胞亚群,包括CD3+总T细胞、CD3+CD4+辅助T细胞(Th)、CD3+CD8+细胞毒性T细胞(Tc)、CD3-CD19+B淋巴细胞和CD3-(CD16+CD56)+NK细胞的相对百分比(%)和细胞绝对值(cells/μl),在临床诊治中发挥了重要作用。国家卫生健康委员会发布的《流式细胞术检测外周血淋巴细胞亚群指南》[ 19 ](该行标处于修订过程中),以及《流式细胞术分析外周血淋巴细胞亚群在儿科的临床应用共识(2019版)》[ 20 ]和《TBNK淋巴细胞检测在健康管理中的应用专家共识》[ 21 ]等,对此项目的开展及应用具有重要的指导意义。(二)免疫细胞精细分型1.淋巴细胞:(1)T细胞:对T细胞的精细分型,根据细胞表面标记区分T细胞,如调节性T细胞(Treg)、滤泡辅助性T细胞(Tfh)、Th1、Th2、Th9、Th17和Th22[ 22 ],初始(naive)、效应(effector)、效应记忆型(effector memory)和中央记忆型(central memory)亚群、活化细胞亚群等[ 22 , 23 , 24 , 25 ]。(2)B细胞:根据CD27、IgD、CD24、CD38、CD5等表达,可以将B细胞分为不同亚群[ 23 , 26 , 27 , 28 , 29 ]。(3)NK细胞:根据CD16和CD56表达的不同,可以将NK细胞细分为不同亚群 [ 23 , 30 , 31 ]。目前精细分型的方案并未统一, 表1 汇总了文献报道的常见淋巴细胞精细分型方案,可供参考。2.髓系细胞:(1)粒细胞:根据CD45和SSC,CD13和CD16以及CD66、CD123、CD203c、HLA-DR等的表达不同,可以将粒细胞分为中性粒细胞、嗜酸性粒细胞和嗜碱性粒细胞[ 23 , 30 ]。(2)单核细胞:根据CD45和SSC,CD13、CD14和CD16的表达不同,可以将单核细胞分为不同亚群[ 23 , 30 ]。(3)树突状细胞(dendritic cell,DC):使用系列抗原(lineage:CD3、CD14、CD16、CD19和CD56)排除T细胞、B细胞、NK细胞、单核、粒细胞等,再根据CD123、HLA-DR、CD11c、CD1c、CD141等的不同表达,可以将DC细胞分为不同亚群 [ 23 , 30 , 32 ]。(4)髓源抑制细胞(myeloid-derived suppressor cell,MDSC):根据CD14、CD15、CD11b、HLA-DR、CD33等指标的表达,可以将MDSC分为3个不同亚群 [ 33 , 34 ]。 表1 汇总了文献报道的常见髓系细胞精细分型方案,可供参考。(三)白血病免疫表型分析及微小残留病监测1.白血病免疫表型分析:(1)急性白血病:对于急性白血病免疫分型,2013版《流式细胞术临床应用的建议》[ 1 ]及《四色流式细胞术用于急性白血病免疫分型的中国专家共识(2015年版)》[ 35 ]均有详细介绍。在上述《建议》和《共识》中,对白血病免疫表型分析均主要推荐采取“2步法”,但对于某些跨系别表达的抗原或是混合表型的白血病,可能会因为检测抗原不足导致漏检的现象。国家卫生健康委发布的《儿童急性淋巴细胞白血病诊疗规范(2018年版)》[ 36 ]和《儿童急性早幼粒细胞白血病诊疗规范(2018年版)》[ 37 ],对于急性白血病免疫分型,建议使用多色流式细胞仪,至少检测上述《诊疗规范》提及的35个CD分子,视情况增加更多抗原检测,同时检测的CD分子越多,准确性相对越高。(2)慢性淋巴细胞白血病(Chronic lymphocytic leukemia,CLL)/非霍奇金淋巴瘤:流式细胞术检测的抗原可以参考《流式细胞术在非霍奇金淋巴瘤诊断中的应用专家共识(2017版)》[ 38 ]。但是对于B淋巴细胞,由于慢淋/非霍奇金淋巴瘤的细胞可能来源于淋巴结的多个结构部位[如DLBCL分为生发中心型GCB型、非生发中心non-GCB型和活化B细胞样(ABC)型],需注意其免疫表型的多样性[ 39 ];对于T细胞,如出现异常免疫表型或TCRVβ的单克隆,需要与病毒感染等鉴别。(3)霍奇金淋巴瘤(Hodgkin lymphoma,HL):对于HL,因背景含有大量表型相对正常的淋巴细胞,寻找低比例的Reed-Sternberg细胞存在一定困难。Reed-Sternberg细胞在免疫表型上可以表现为CD45-CD30+CD15+CD71+CD40+CD95+CD3-CD19-等免疫学特征,需要与其他一些表达CD30+的肿瘤细胞进行鉴别[ 40 ],多色流式细胞术在HL中具有一定的辅助诊断价值,HL最终诊断需要结合组织病理学。2.白血病微小残留病(MRD)监测:(1)急性白血病MRD监测:基于白血病相关免疫表型(leukemia-associated immunophenotype,LAIP,根据非白血病细胞的表达背景来定义)和/或细胞“异于正常(different from normal,DFN)”的表型,可以鉴定出异常的细胞群,进行MRD细胞监测[ 41 ]。急性白血病MRD监测可以参考已发表的中国专家共识[ 42 , 43 ]。(2)慢性淋巴细胞白血病/淋巴瘤MRD监测:典型的CLL免疫表型为CD19+CD5+CD23+CD22+CD200+CD43+CD79blow/-且CD10-FMC7-CD103-CD20lowsIgMlow[ 44 ],可用于CLL诊断和MRD监测。上述表型可以通过固定的MRD组合进行监测,推荐方案包括CD5/CD19/CD20/CD38/CD81/CD22/CD79b/CD43等[ 44 , 45 ],需注意美罗华(Rituximab,利妥昔单抗)治疗会使CD20出现假阴性,鉴于CD200在CLL和其他CD5+淋巴瘤如套细胞淋巴瘤中的作用,也可推荐CD200[ 46 ]和CD160[ 47 ]作为CLL的MRD监测指标。对于免疫表型不典型的淋巴瘤等进行MRD监测,需结合其初发时的免疫表型特征。淋巴瘤的分布具有异质性(如可能涉及外周血、骨髓、淋巴结、肝脏、脾脏等),当采样不同时,MRD监测结果可能也不一致。目前,骨髓是使用最广泛的MRD监测标本,但脾脏、肝脏和淋巴结中的MRD监测亦可在疾病复发中起重要作用[ 45 ]。(3)多发性骨髓瘤MRD监测:可参考已经发表的相关共识进行检测[ 42 ]。MRD监测需要获取足够的细胞数,确定检测的最低检出限(limit of detection,LOD)和最低定量限(lower limit of quantification,LLOQ),推荐固定和规律的取样时间进行MRD监测 [ 45 ]。(四)细胞因子检测通过流式细胞术检测细胞因子,主要包括2类方法:(1)基于流式微球阵列技术(Cytometric beads array,CBA),可检测血清、血浆或体液等标本中细胞因子水平。其原理为样品中细胞因子与细胞因子抗体预包被的微球及荧光标记检测抗体结合,形成“双抗体夹心”复合物。此方法使用标本量少,2个荧光检测通道可以同时检测多种细胞因子。(2)可检测激活后胞内细胞因子如IFN-γ等表达,用于评估免疫细胞的功能等。此方法需要新鲜肝素抗凝外周血或分离获得的外周血单个核细胞,使用刺激剂激活细胞,并用阻断剂阻断胞内蛋白质转运,使得刺激产生的细胞因子聚集在细胞内。细胞膜抗原染色后,再使用固定破膜剂固定及破膜对胞内细胞因子如IFN-γ等进行染色。共识6 流式细胞术检测的质量控制应贯穿始终,包括检验前的标本、试剂和仪器,检验中的染色、数据获取和数据分析,检验后的报告发放和结果解释,重视人员质控。推荐强度:强烈建议。